지난 글에서는 면역항암치료제의 역사와, 그의 근거가 되는 T세포의 기능에 대해서 요약해보았습니다. 이어서, 오늘은 앞서 소개 드린 3가지의 면역항암치료제 중 첫번째인 ‘면역관문억제제’에 대해서 알아보려고 합니다.
T세포의 활성화를 막는 면역관문억제인자들은 면역체계의 과잉반응을 방지하는 역할을 합니다. CTLA4와 PD1이 대표적인 예이며 이들은 특정한 영역에서, 특정한 시기의 T세포를 대상으로 작용합니다. 두 분자는 상호보완적이며, 자가내성(self-tolerance)을 유지하면서 항원과 종양에 대한 선택적 대응을 가능하게 하여 신체를 보호합니다.
CTLA4의 기능
CTLA4는 CD28과 구조적/생화학적 유사성을 가지고 있습니다. 그러나 CD28은 일반 T세포에서의 평소 발현량이 높은 반면, CTLA4은 낮게 발현되다가 T세포 활성화 이후에 발현이 강하게 유도된다는 차이점을 갖고 있습니다. 이 둘은 세포 밖 부분의 구조적 유사도가 높아, 같은 리간드에 대한 결합이 가능합니다. 일례로 항원제시세포(Antigen presenting cell, APC)에서 발현되는 B7-1, B7-2에 대해, CTLA4가 CD28보다 더 강력한 결합력을 갖고 있으며 이 차이가 T세포의 활성화 매커니즘에도 영향을 미칩니다.
두 분자는 서로 반대되는 면역조절기능을 갖고 있습니다. B7과 더 강한 결합력을 가지는 CTLA4는 CD28과 경쟁적으로 작용해 T세포의 활성화와 증식을 억제합니다. T세포 수용체(T cell receptor, TCR)의 신호전달체계에도 영향을 미치며, CTLA4 유전자의 결핍이 자가면역질환의 발병으로 이어진다는 점을 보면, CTLA4는 T세포를 억제하고 자가내성을 유지할 수 있게 하는 인자로서 작용한다는 사실을 알 수 있습니다. 이때 CTLA4가 CD28의 신호전달을 저해하는 방법은 직접 방해, 보조 자극 리간드와의 경쟁, 항원 결합 방해, 그리고 억제인자들의 모집 등을 통해 이루어지며 결과적으로 전사효소의 활성까지도 조절해 T세포가 무기력 상태(anergy)에 빠지도록 유도합니다.
종양에서의 CTLA4의 차단
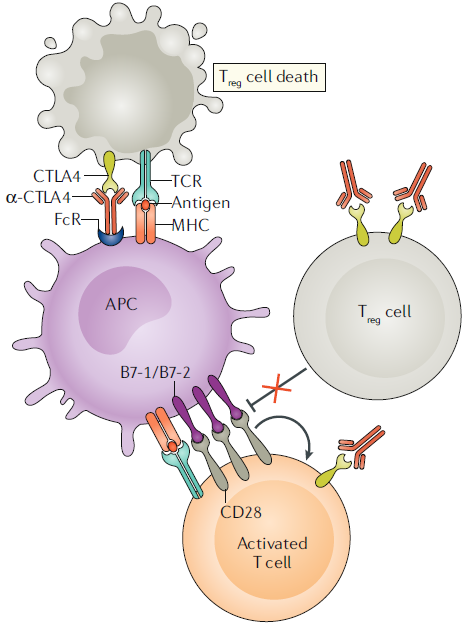
CTLA4가 T세포의 음성조절자의 역할을 한다는 것이 알려짐으로써, CTLA4의 차단이 T세포의 활성화를 이용한 항암치료의 새로운 타겟으로 주목받았습니다. 동물실험을 통해 확인한 바, 항-CTLA4 항체를 사용할 경우 암세포의 제거와 장기간의 면역기억력이 유도되었습니다. 그러나 종양의 크기가 클수록 종양미세환경의 장벽을 넘지 못해 제한된 효과를 보이기도 했습니다. 이런 한계에도 불구하고 2011년, 항-CTLA4 단일항체약물인 Ipilimumab은 FDA 승인을 받아 흑색종의 치료에 처방되어 환자들의 단기/장기 생존률을 높이기도 하였습니다.
CTLA4를 통한 종양 제거에는 다양한 매커니즘이 함께 작용하지만, 결국 T세포를 통한 작용으로 귀결됩니다. CTLA4의 억제로 인해 작동 T세포(effector T cell)의 항암 반응이 강화되며, 종양 내에 있는 조절 T세포를 감소시켜 면역억제상태인 종양미세환경을 바꾸어 놓기도 합니다. 그러나 아직까지 정확한 항암 기전에 대해서는 밝혀진 바가 없으며, 현재까지는 작동 T세포와 조절 T세포의 비율이 중요 요인이 될 것으로 추측하고 있습니다.
PD1/PDL1의 기능
PD1 또한 CTLA4와 같이 과도한 면역반응의 억제자로서 작용합니다. PD1은 TCR 자극 이후 T세포에서 발현되며, APC에 발현되는 PDL1/PDL2와 결합하고 이 결합관계를 ‘PD1 축’이라 부릅니다. PD1 축은 T세포가 자가 항원에 대한 내성을 갖게 합니다. 기능적으로 유사한 CTLA4와의 차이는, 림프기관에서 우세하게 작용하는 CTLA4와 달리 PD1은 주변부 조직에서 활성화된다는 것입니다.
PD1은 T세포 내의 억제성 신호전달을 통해 면역반응을 차단합니다. 그러나 CTLA4와는 다르게 T세포의 억제효과 뿐만이 아니라 지속적인 활성화와 증식에도 관여하고, 특히 조절 T세포의 분화과정에 영향을 미치기도 합니다. 그러나 일반적으로는, PD1이 PDL1과 같은 리간드와 결합할 경우 T세포 탈진(T cell exhaustion)을 유도하여 면역 반응을 조절합니다. 불행히도 이런 매커니즘을 암세포도 이용할 수 있습니다. 암세포는 APC와 같이 표면에 PDL1을 발현하여 T세포 탈진을 유도하거나, 암의 성장에 유리하도록 종양미세환경을 조성하여 면역체계의 감시를 회피합니다.
종양에서의 PD1/PDL1의 차단
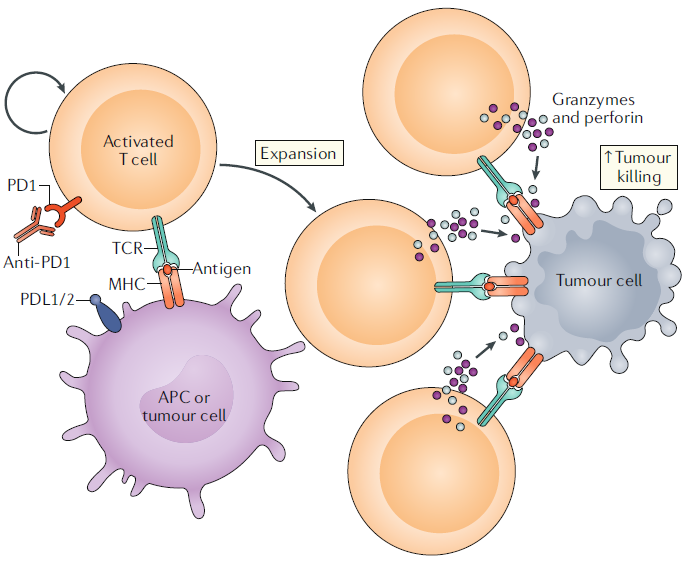
PD1 축의 기능이 알려지면서, 이것을 항암치료에 적용하기 위한 연구가 진행되었습니다. 단일항체 등을 이용하여 PD1 축을 차단하면, CD8+ T세포가 암세포에 대해 보이는 세포사멸독성을 회복하는 것을 관찰하였고 동물실험에서는 실제로 종양의 크기가 감소하거나 더 이상 증가하지 않는 것을 확인하였습니다. 또한 PD1의 억제는 항암반응을 증가시키는 것뿐만 아니라 혈액을 통해 번지는 암세포의 전이를 막는 현상을 보였습니다. 따라서, PD1/PDL1 차단은 종양세포의 용해와 전이를 동시에 막을 수 있는 치료적 접근법이 되었습니다.
이 결과를 바탕으로 PD1 축을 차단하는 단일항체가 개발되었고 2014년, permbrolizumab과 nivolumab이 FDA의 승인을 받아 난치성 흑색종에 대한 첫 면역관문억제제가 되었습니다. 이들은 이전까지 사용되었던 화학요법 약물과 비교했을 때 큰 격차로 환자의 생존율을 높였고 종양의 PDL1의 발현이 높을수록 좋은 예후를 보였습니다. 흥미로운 점은, PD1 억제제가 CTLA4 억제제보다 다양한 암종의 치료에 사용될 수 있다는 것입니다. 그 이유는 명확하지 않지만, CTLA4가 더 광범위한 면역조절기전에 관여한다면 PD1은 종양에 특화되어 있기 때문이라는 가설이 유력합니다.
PDL1 역시 항체를 통해 차단했을 때 항암 효과를 보입니다. 2016년, atezolizumab이 신우요관암(urothelial carcinoma) 치료제로 첫 FDA 승인을 받았습니다. 이를 통한 치료 효과 또한 PD1과 마찬가지로, 종양의 PDL1 발현량에 따라 차이를 보이는 것으로 알려졌습니다.
면역관문억제제의 부작용
면역관문억제제는 강력한 면역 부스터의 효과를 나타지만 자가항원에 대한 면역 관용(Immune tolerance)을 잃게 하기도 합니다. 면역관문억제제를 사용하였을 때 면역 반응과 연관된 부작용은 15-90%의 환자에게서 나타났으며, 부작용의 주된 증상은 미성숙 T세포(naïve T cell)의 결핍과 기억 T세포의 과도한 활성으로 인한 장기들의 염증 반응입니다. 특히 PD1 축을 타겟하는 약물과 달리 CTLA4 타겟 약물의 경우 심각한 자가면역 합병증이 자주 관찰되었고, 용량 증가에 따른 증상 심화반응이 나타났다고 보고되었습니다. 항CTLA4 치료법에서는 소화기관과 뇌에서 나타나는 독성이 흔히 나타나며, 항PD1 치료법의 경우 갑상샘 저하증, 간독성, 폐렴 등이 주증상입니다.
그러나 면역관문억제제는 기존 치료법인 화학항암요법의 부작용보다 훨씬 적은 독성을 보이며, 부작용을 개선하기 위해 항체의 변형 또는 약물 전달법의 엔지니어링에 대한 연구가 지속되며 차세대 항암제로 여전히 주목받고 있습니다. 최근에는 CTLA4 억제제로 인해 나타나는 부작용의 원리가 밝혀지며 치료제의 안정성과 효과를 증진할 수 있는 가능성이 열렸습니다. 더하여, 바이오마커 관련 연구들을 통해 환자에게 나타날 수 있는 독성을 예측할 수 있게 되었습니다. 그 예로, CEACAM1 또는 CD177의 발현이 높은 경우 ipilimumab을 이용한 치료 시 소화기관과 연관된 부작용이 발생할 것을 예측할 수 있습니다. 또한 약물유전체학의 발전으로 약물의 독성과 연관된 유전자를 밝혀 면역관문억제제 사용 시 나타날 수 있는 부작용을 미리 예측하고 방지할 수 있는 방향으로 연구가 진행되고 있습니다.
암세포가 체내의 면역체계를 회피하는 매커니즘을 파악하고 이를 차단하여 면역시스템이 자발적으로 종양을 치료할 수 있게 하는 면역관문억제제는 기존의 화학항암제보다 더 적은 독성으로, 더 좋은 약효를 보이는 항암치료법입니다. 종양의 크기가 큰 고형암에서, 종양미세환경이라는 장벽을 넘을 수만 있다면 여러 암종을 정복할 수 있는 획기적인 항암 치료 접근법으로 기대하고 있습니다.
Reference : Waldman AD, Fritz JM, Lenardo MJ. A guide to cancer immunotherapy: from T cell basic science to clinical practice. Nat Rev Immunol. 2020 Nov;20(11):651-668. doi: 10.1038/s41577-020-0306-5.
